Mónica Triviño Mosquera (a,b), Estrella Ródenas García (a), Judit Bembibre Serrano (c), Juan Lupiáñez Castillo (d), Marisa Arnedo Montoro (e)
(a) Hospital Universitario San Rafael, Granada, España
(b) Dept. de Psicología, Universidad de Jaén, España
(c) Dept. de Psicología Evolutiva y de la Educación, Universidad de Granada, España
(d) Dept. de Psicología Experimental, Universidad de Granada, España
(e) Dept. de Psicobiología, Universidad de Granada, España

(cc) Mónica Triviño.
La confabulación se define como la producción de recuerdos de experiencias que nunca tuvieron lugar, en general tras un daño cerebral. Aunque no se trata de una secuela neuropsicológica demasiado frecuente, resulta muy incapacitante, sobre todo cuando los pacientes actúan según su contenido. Tiende a remitir pero, cuando persiste, requiere una supervisión constante sobre la persona, que suele acabar institucionalizada. Para paliar dicho síntoma diseñamos un tratamiento breve, de solo tres semanas de duración, basado en modelos actuales de memoria. Tras él, los afectados redujeron sus confabulaciones de forma drástica, evitándose así la institucionalización y manteniéndose en su contexto socio-familiar.
La confabulación, descrita en 1900 por Karl Wernicke como «la emergencia de memorias de experiencias que nunca han tenido lugar», se consideró posteriormente definitoria del síndrome de Korsakoff, junto con la amnesia y la desorientación. Sin embargo, en la actualidad aparece como una entidad neuropsicológica propia asociada también a traumatismos craneo-encefálicos, accidentes cerebrovasculares, infecciones cerebrales o enfermedades neurodegenerativas (p.ej., demencia tipo Alzheimer). A nivel neuroanatómico se relaciona con la alteración de la corteza órbitofrontal (Turner y col., 2008; Schnider, Treyer y Buck, 2005; Figura 1).
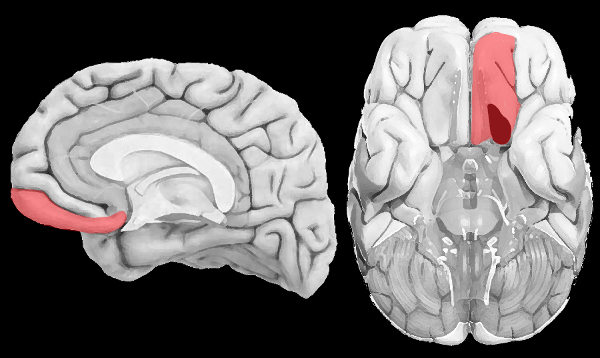
Figura 1.- Representación de la región relacionada con la presencia de confabulación. En rojo se puede observar la corteza orbitofrontal ventromedial, aunque la confabulación conductualmente espontánea se ha relacionado más específicamente con el área 13 de Brodmann del córtex ventromedial (destacada en rojo oscuro).
En la clínica tradicionalmente se diferenció entre las denominadas confabulaciones por vergüenza o provocadas y las libres o espontáneas, en función de si en una conversación el paciente cometía errores al intentar rellenar sus lagunas de memoria ante preguntas específicas o bien aparecían sin relación con el discurso del interlocutor. Sin embargo, ahora ya no se consideran el mero resultado de procurar rellenar la falta de recuerdos y se describe un repertorio más variado. Conocer los tipos de falsos recuerdos que la persona podría presentar es esencial para detectar la confabulación que, con frecuencia, pasa desapercibida o se diagnostica como psicosis o estado confusional agudo (el cual incluye desorientación en tiempo, espacio y persona, pero se añaden intensa agitación psicomotora y alteración del ciclo sueño-vigilia).
En la evaluación neuropsicológica estos pacientes destacan por mostrar múltiples intrusiones al pedírseles, durante la administración de pruebas de memoria verbal, que recuerden palabras que se les han presentado previamente (la persona afirma que se le leyó la palabra «pantalón» cuando la que escuchó era «camisa”). Sin embargo, comportamentalmente, la variabilidad es mayor. Aunque algunas son invenciones (un paciente sostenía que estaba ingresado porque su caballo le había dado una coz, cuando no tenía caballo ni vínculos con el mundo equino) o fantasías imposibles (otra paciente mantenía que un hijo fallecido estaba en la puerta de la consulta esperándola), la mayoría se extraen de recuerdos reales, hábitos y rutinas diarias del paciente, pero ubicadas en un momento inapropiado (a pesar de estar hospitalizados, refieren que han ido a la compra o que han estado cocinando) o de la confusión y mezcla de sucesos relacionados entre sí (cuentan que tienen una casa en la playa cuando en realidad la tienen en el campo, que el día de su boda se casaron con alguien diferente…). Las más disruptivas serían las llamadas “conductualmente espontáneas”: aparecen en personas muy desorientadas en tiempo, espacio y persona, pero sin el citado estado confusional agudo y, al menos intermitentemente, los pacientes actúan de acuerdo con ellas (quieren ir a trabajar, aunque están de baja o jubilados, por lo que se visten y salen de casa con ese fin, o quieren andar o conducir aunque sufren una hemiplejia), incrementándose así las situaciones de riesgo para su seguridad o la de los demás (Dalla Barba y Boissé, 2010; Schnider, 2008).
En esta línea, y aunque la confabulación no supone una secuela neuropsicológica frecuente, se trata de un síntoma muy incapacitante, sobre todo cuando los pacientes pretenden actuar de acuerdo con sus contenidos. A la vez está considerada como «no tratable», por lo que habitualmente se deja transcurrir el tiempo esperando a que remita de manera espontánea. Pero si persiste y se cronifica, la mayoría de estos pacientes terminan institucionalizados en residencias o centros de día ante la imposibilidad por parte de la familia de supervisarlos 24 horas al día.
En un intento por cubrir el vacío asistencial de esta población con alto riesgo de cronicidad e institucionalización, diseñamos un tratamiento breve: nueve sesiones de una hora cada una, distribuidas en tan solo tres semanas (Triviño, Ródenas, Lupiáñez y Arnedo, 2017). Dicha intervención consistía en presentarles a los pacientes una serie de materiales que debían recordar de forma inmediata (palabras, caras de famosos, fotografías de ellos mismos, objetos, noticias, etc.; Figura 2).

Figura 2.- Ejemplos de algunos estímulos que los participantes habían de memorizar y recuperar más tarde en la fase de recuerdo. En los bocadillos se representa la tarea que debían realizar los pacientes cuando se les presentaba cada estímulo en la fase de memorización o aprendizaje.
A la hora de recuperar la información, confabulaban e indicaban haber visto o escuchado estímulos que nunca les habían sido mostrados. En ese momento se les volvía a exponer todo el material inicial, confrontándolos con el mismo (lo que en rehabilitación neuropsicológica llamamos “feedback”), insistiéndoles en que «su memoria cometía fallos» y debían de prestar más atención, pensar antes de contestar y revisar lo que decían. Pretendíamos trabajar así sobre varios procesos cognitivos relacionados con la manifestación de las confabulaciones, según la literatura: conciencia del déficit, búsqueda visual activa, atención selectiva, detección y solución de conflictos, inhibición y monitorización de la recuperación de recuerdos en memoria (la Figura 3 muestra los detalles del procedimiento).
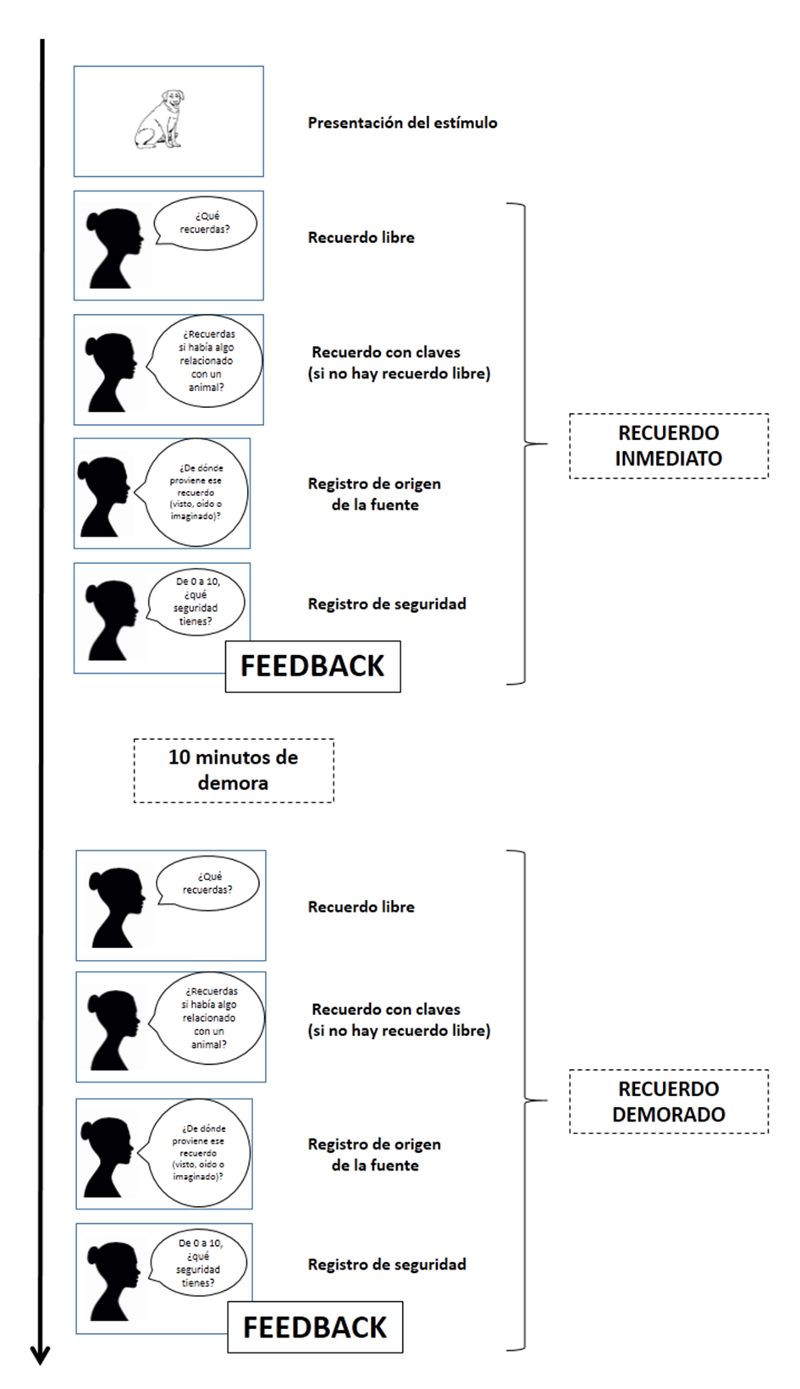
Figura 3.- En primer lugar se presentaban los estímulos y se realizaba un recuerdo inmediato, primero solicitando recuerdo libre y después recuerdo con claves (de los elementos no recordados). Posteriormente se realizaba un registro del origen de la fuente (visto, escuchado o imaginado) y de la seguridad en el recuerdo. Después del feedback de las respuestas correctas, errores y confabulaciones, comenzaban 10 minutos de demora (durante los cuales el paciente realizaba tareas manipulativas para no interferir en el proceso de recuerdo). Transcurrido ese tiempo de demora, se repetía de nuevo todo el procedimiento (a excepción de la presentación de los estímulos).
Este tratamiento se administró a 10 pacientes confabuladores, mientras que a otros 10 se les mantuvo en lista de espera (grupo control) dejando transcurrir el tiempo (tres semanas), tras el cual se incluyó a la mitad de ellos (5 pacientes) en dicha intervención. Sólo aquellos 15 pacientes a los que se les aplicó el programa mejoraron tras las nueve sesiones (Figura 4). Todos redujeron significativamente sus confabulaciones hasta el punto de que ninguno requirió ser institucionalizado, e incluso algunos de ellos dejaron de confabular por completo, disminuyendo también el estrés familiar.
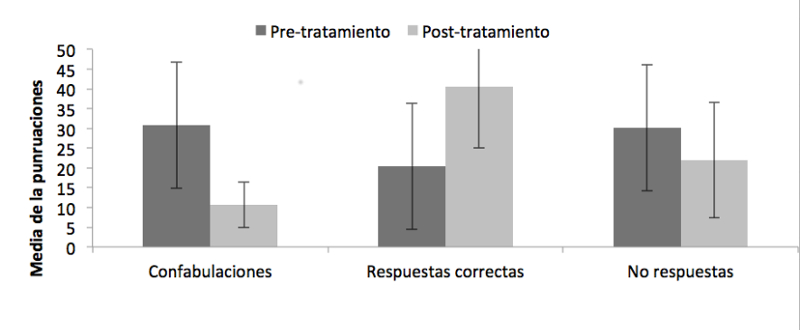
Figura 4.- Resultados de los 15 pacientes que recibieron el tratamiento neuropsicológico del estudio de Triviño y col. (2017). Tras el tratamiento se redujeron significativamente las confabulaciones, se incrementaron las respuestas correctas y disminuyó la tendencia a no responder.
En resumen, hemos diseñado una herramienta sencilla, breve y eficaz que el neuropsicólogo clínico puede administrar en consulta y que reduce las probabilidades de que estos pacientes terminen fuera de su entorno familiar, aminorando drásticamente el impacto social y económico de la confabulación.
Referencias
Dalla Barba, G., y Boissé, M. F. (2010). Temporal consciousness and confabulations: Is the medial temporal lobe «temporal»? Cognitive Neuropsychiatry, 15, 95-117.
Schnider, A. (2008). The Confabulating Mind. How the Brain Creates Reality. Oxford: Oxford University Press.
Schnider, A., Treyer, V., y Buck, A. (2005). The human orbitofrontal cortex monitors outcomes even when no reward is at stake. Neuropsychologia, 43, 316-323.
Triviño, M., Ródenas, E., Lupiáñez, J., y Arnedo, M. (2017). Effectiveness of a neuropsychological treatment for confabulations after brain injury: A clinical trial with theoretical implications. PLOS ONE, doi: :10.1371/journal.pone.0173166.
Turner, M. S., Cipolotti, L., Yousry, T. A., y Shallice, T. (2008). Confabulation: Damage to a specific inferior medial prefrontal system. Cortex, 44, 637-648.
Manuscrito recibido el 24 de octubre de 2018.
Aceptado el 26 de marzo de 2019.

